Analgésicos na gestação: tudo que você precisa saber
Sempre que estamos frente a uma gestante no PS, vem a dúvida: será que pode ou não pode utilizar analgésicos na gestação para o tratamento de algum problema? Seriam eles úteis para o controle das dores, tão frequentes nesse período ou eles mascaram sintomas que podem se tornar graves? E se pode, é durante toda a gestação ou só no primeiro ou terceiro trimestre? Pode ficar tranquilo, pois chegou o momento de explicar todos esses pontos.
Bora lá?
Dor na gestação
Sentir dor pode ser algo extremamente incômodo e, por vezes, até incapacitante, tanto durante a gestação quanto fora dela. Nós, médicos, somos peças fundamentais para ajudar os pacientes com esta queixa. Cabe lembrar que, na gestação, quadro álgicos pré-existentes podem piorar.
Muitas pacientes possuem condições reumatológicas, hematológicas, neurológicas ou psiquiátricas que necessitam de medicação analgésica para controle da dor — e aí entra também a questão dos analgésicos na gestação.
Além disso, há diversas causas fisiológicas que podem levar a dores durante toda a gestação. Muito comum observar cólicas nas primeiras semanas da gravidez, o que pode estar relacionado à dilatação da cavidade endometrial com o desenvolvimento inicial do embrião.
Lembrem-se, o útero possui uma cavidade endometrial virtual, que fica constantemente colabada pelas paredes miometriais. Quando há algum processo que leve a sua distensão, seja por sangramento menstrual ou pelo desenvolvimento de um saco gestacional, o miométrio tende a se contrair, gerando as cólicas.
Outro fator responsável por muitas crises álgicas nas gestantes é a chamada “embebição gravídica”. A progesterona está em níveis elevados desde o início da gravidez, como forma de auxiliar na manutenção do endométrio receptivo ao embrião.
Esse hormônio tem um efeito sistêmico e atua nas articulações maternas, com o objetivo de “afrouxar” a sínfise púbica e permitir sua distensão no momento do parto. Contudo, a progesterona não consegue selecionar apenas a sínfise púbica e acaba atuando em todas as articulações! Com isso, pode haver instabilidade de articulações devido ao relaxamento de ligamentos, podendo levar à lombalgias e dores mecânicas.
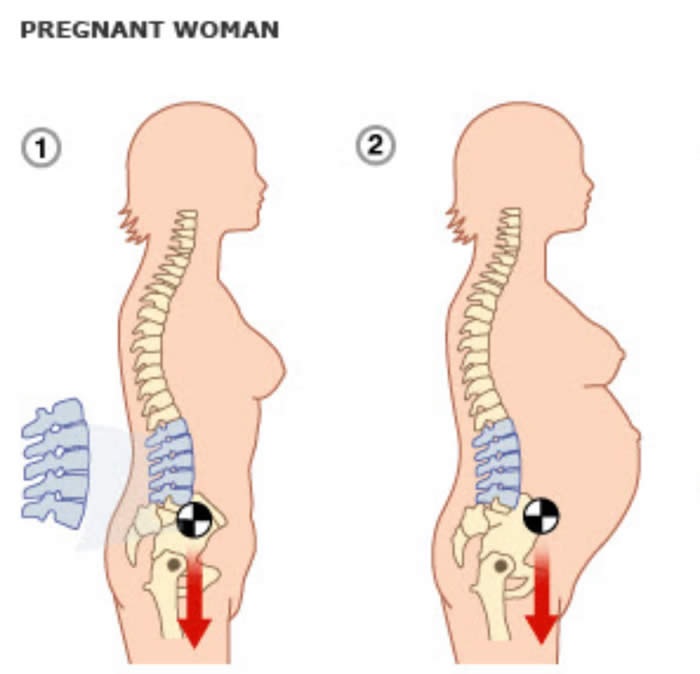
Um terceiro fator agravante para as dores gestacionais se relaciona ao ganho de peso e à alteração do centro de gravidade da grávida. Pensem comigo, vocês já viram uma gestante a termo caminhando? Ela anda com uma postura característica, a “marcha anserina”, decorrente do deslocamento anterior do centro de gravidade do corpo da grávida em função do crescimento do bebê, placenta e líquido amniótico.
Com isso, as mulheres tendem a apresentar uma hiperlordose lombar e passos mais afastados e oscilantes. Dessa forma, elas utilizam uma musculatura totalmente diferente daquela que estavam acostumadas até então, o que pode gerar dores musculares e lombalgia. Tudo isso é de essencial compreensão no que diz respeito aos analgésicos na gestação.
Mas atenção! Antes de iniciar qualquer medicação analgésica na gestação devemos ter certeza que a dor não representa alguma alteração patológica, como um abortamento, um trabalho de parto prematuro ou, até mesmo, um descolamento prematuro de placenta. Apesar de essas condições apresentarem outros sintomas associados, não podemos deixar que os analgésicos mascarem condições mais graves!
Aproveitando, se você vai prestar prova de residência médica em São Paulo, saiba que Parto está no top 5 de temas que mais caem em algumas das principais instituições de SP e, baixando os nossos Guias Estatísticos, você descobre quais são os focos mais cobrados na USP-SP, SUS-SP, Santa Casa e USP-RP!
Analgésicos disponíveis
A indústria farmacêutica nos fornece um amplo arsenal para o tratamento da dor. Cabe aos médicos escolher as melhores opções para cada caso. Certas drogas não são seguras durante a gestação, podendo causar teratogenicidade, abortamento e complicações materno-fetais. Por outro lado, o uso de outras medicações depende de uma avaliação a respeito de riscos e benefícios, levando-se em conta a mãe e o feto.
Por isso, muitas vezes ao pensarmos em prescrever analgésicos na gestação, surge um sentimento de medo de acabar realizando mais mal do que bem. Mas está na hora de resolver esses receios! Vamos revisar as medicações que podem ser usadas na gestação e caprichar no atendimento de gestantes no Pronto Socorro!
| Categorias das drogas na gestação | |
| Pelo FDA (Food and Drug Administration), as medicações podem ser classificadas em categorias a depender da segurança de sua utilização na gestação, baseado em estudos científicos: | |
| A | Estudos adequadamente realizados, controlados em mulheres grávidas mostram risco ausente para o feto. |
| B | Sem evidência de risco em humanos. Ou achados em animais mostraram risco, mas em humanos não. Ou se estudos em humanos não foram feitos, estudos em animais não mostraram risco. |
| C | Sem estudos positivos em humanos e em animais para risco fetal, ou inexistem estudos. Contudo, os benefícios potenciais justificam o risco. Ou seja, o risco não pode ser excluído. |
| D | Evidência positiva de risco, durante a investigação ou após a liberação no mercado, foi mostrado risco fetal. Entretanto, a depender da indicação, os benefícios podem superar os riscos. |
| X | Contraindicado na gravidez. Estudos mostram que o risco é claramente maior que o benefício. |
Para descobrir a categoria de uma medicação, existem vários aplicativos médicos que podem te ajudar. Descubra aqui alguns apps que podem te ajudar nos plantões!

E antes de seguirmos para a escada analgésica, quero aproveitar para te contar que temos um e-book completo e gratuito com os temas mais relevantes para o acompanhamento de rotina da gestante, com base nas recomendações mais recentes do Ministério da Saúde e da Federação Brasileira das Associações de Ginecologia e Obstetrícia (Febrasgo). Estou falando do e-book ABC do pré-natal: o que todo estudante de medicina deve saber! Aproveita para já fazer download clicando AQUI.
Escada analgésica
Pela Organização Mundial da Saúde (OMS), temos uma estratégia para tratamento da dor que consiste basicamente em três degraus crescentes de analgesia, podendo estar ou não associados com adjuvantes.
- Primeiro degrau: para dores leves a moderadas: usamos analgésicos não-opioides (dipirona, paracetamol) e anti-inflamatórios não esteroidais AINEs).
- Segundo degrau: dor moderada a forte: usamos analgésicos opioides fracos (tramadol, codeína), associado com dipirona ou paracetamol.
- Terceiro degrau: para dores intensas, utilizados opioides fortes (como morfina), associado com dipirona ou paracetamol.

Esses degraus, servem de parâmetro para progredir adequadamente a medicação da paciente, evitando uso desnecessário de medicações analgésicas e controle insatisfatório da dor.
No nosso Guia de Prescrições, temos um capítulo inteiro só sobre analgésicos potentes, então vale a pena dar uma olhada!
Analgésicos na gestação: não opioides
Primeira linha para tratamento da dor.
- Paracetamol: ótimo analgésico e antitérmico, sendo o mais utilizado para gestação e lactação. Existem complicações associadas ao seu uso, como alterações de desenvolvimento neurológico fetal e aumento da chance de pré-eclâmpsia. Entretanto, estudos são inconclusivos para provar essa associação e é um fármaco muito utilizado e seguro. Categoria B.
- Dipirona: fármaco foi retirado de comercialização nos EUA por apresentar associação com anemia aplásica e agranulocitose. Entretanto, é utilizado amplamente em outros países, inclusive no Brasil, com raros casos dessas complicações na prática clínica. Apesar de não termos associação direta entre este fármaco e malformações, seu uso deve ser limitado a pequenas doses e breve tempo de uso. Categoria D.
- Ácido acetilsalicílico (AAS): além da sua utilização para prevenção de pré-eclâmpsia e abortos de repetição (em pacientes com síndrome do anticorpo antifosfolípide), pode ser utilizado para controle da dor, em baixas doses (até 150mg/d). A categoria é dose dependente, sendo categoria C em até 150 mg/d e D, acima.
Anti-inflamatórios não esteroides
Os AINEs, quando utilizados no terceiro trimestre, têm risco aumentado de complicações maternas como hemorragia pós-parto, trabalho de parto prolongado e irritação gástrica. Além disso, no feto, temos efeitos adversos como oligoâmnio e fechamento precoce do ducto arterioso, podendo cursar até com hipertensão pulmonar persistente e óbito fetal.
Existe a descrição também de síndrome do desconforto respiratório, hemorragia intraventricular, displasia broncopulmonar e enterocolite necrotizante. Sendo assim, na prática, não utilizamos os anti-inflamatórios não esteróides a partir das 28 semanas. No terceiro trimestre, os AINEs são classificados na categoria D.
Entretanto, os estudos são escassos durante o primeiro e segundo trimestre, mas mostram associação com malformações cardíacas e há incerteza quanto ao aumento de risco de abortamento. Na classificação, os anti-inflamatórios não seletivos (Ibuprofeno, Piroxicam, Diclofenaco, Cetoprofeno) são categoria B, os seletivos (Meloxicam, Nimesulida e Celecoxibe), são categoria C.
Analgésicos na gestação: opioides
Temos aqui uma classe muito importante para tratamento da dor aguda intensa, idealmente associado com um analgésico não opioide. Idealmente, não deve ser utilizado para tratamento crônico.
- Codeína: fármaco categoria C, por apresentar associação com hemorragia pós-parto quando utilizado no final da gestação.
- Tramadol: estudos mostraram associação com malformações cardiovasculares e pé torto congênito, quando usado antes do 3º trimestre. Após o parto, há o risco de síndrome de abstinência neonatal, a depender da dose e tempo de uso. Apesar disso, é classificado na categoria C.
- Morfina: estudos falharam em mostrar associação com malformações fetais, mas o risco de síndrome de abstinência neonatal é maior com o seu uso. O fármaco passa rapidamente da placenta para o sangue fetal. Categoria B.
Relaxante muscular
- Ciclobenzaprina: considerada segura na gestante, sendo muito utilizada para tratamento da dor lombossacral relacionada à gestação. Categoria B.
Antidepressivos
Agora vamos para medicações que servem de adjuvantes para melhor controle da dor crônica quando associadas com outros analgésicos. Temos tanto os anticonvulsivantes quanto os antidepressivos:
- Tricíclicos: estudos mostram segurança no seu uso durante a gestação, com raros estudos mostrando discreta associação com malformações de face e aparelho digestivos. A Amitriptilina é o antidepressivo mais usado para manejo da dor crônica. Categoria C.
- Inibidores seletivos da recaptação da serotonina e noradrenalina: a Venlafaxina pode ser uma opção segura durante a gestação, mas a Duloxetina pode estar associada a aumento de abortamento no 1º trimestre. Ambas classificadas como categoria C.
Anticonvulsivante
Todos os anticonvulsivantes devem ser usados com cautela, devido ao risco de malformações maiores (sistema nervoso central, craniofacial, urogenital e cardíacas).
- Gabapentina: poucos estudos, mas existe associação com aumento de perda fetal, restrição de crescimento e parto prematuro. Categoria C.
- Pregabalina: parece não aumentar o risco quando utilizado em monoterapia. Categoria C.
- Carbamazepina: malformações em 1-9/100 gestações, quando utilizada doses acima de 100mg/d. Categoria C.
- Lamotrigina: quando em doses abaixo de 300 mg/d, não parece aumentar a incidência de malformações. Categoria C.
No nosso curso grátis de Analgesia e Sedação, explicamos mais sobre o mecanismo de ação de cada medicamento e a melhor indicação para casos em específico – são 20 aulas completas e você ainda ganha certificado de conclusão, então faça já sua inscrição aqui!
Finalizando
Resumidamente, temos múltiplas opções seguras de analgésicos na gestação. Devemos sempre seguir uma ordem crescente de prescrição para a analgesia da paciente. Sempre devemos levar em consideração as comorbidades de base, seguimento e medicações em uso previamente à gestação.
Podemos utilizar o Paracetamol e Dipirona, durante toda a gestação, com preferência para o primeiro. Os AINEs não são utilizados no terceiro trimestre, mas podem ser usados no primeiro e segundo trimestres (apesar de não ser uma prática comum). Os analgésicos opioides devem ser prescritos na gestação em caso de necessidade, sempre na dose suficiente para controle da dor.
A ciclobenzaprina (relaxante muscular) é uma boa medicação para controle da dor lombar em gestantes. Os antidepressivos e anticonvulsivantes têm indicações mais reservadas, como medicações adjuvantes, sempre com ajuda da especialidade que realiza o seguimento correspondente (Reumatologia, Neurologia, Psiquiatria, Hematologia…).
E pra quem quer acumular mais conhecimento ainda sobre a área, o PSMedway, nosso curso de Medicina de Emergência, pode ser uma boa opção. Lá, vamos te mostrar exatamente como é a atuação médica dentro da Sala de Emergência, então não perde tempo!
Mas não precisa se comprometer com o PSMedway sem nem conhecê-lo. Você pode conferir e tirar as suas próprias conclusões. Para testar, é simples: basta entrar nesta página e se inscrever no teste gratuito do curso.
Durante um período de uma semana, você poderá consumir até 14 aulas, além de ter acesso a materiais complementares, experiência no nosso aplicativo e simulações com os professores do curso.
Pelo link, você confere quais aulas estão disponíveis para e teste e conhece os nossos professores. É só entrar e se inscrever já!

Paulo Reis
Gaúcho, nascido em Novo Hamburgo em 1995. Formado pela Faculdade de Ciências Médicas/Universidade Estadual de Campinas (FCM-UNICAMP) em 2019. Residência em Ginecologia e Obstetrícia no Centro de Atenção Integral à Saúde da Mulher CAISM-UNICAMP. Só escala a montanha quem é capaz de dar o primeiro passo.
Você também pode gostar




