Pericardite constritiva: o que é, sintomas, diagnósticos e tratamento
Fala minha gente! Hoje vou falar pra vocês um pouco sobre a pericardite constritiva, patologia que pode nem sempre aparecer para você, mas que, apesar disso, é um conhecimento que pode te ajudar a fazer um diagnóstico diferencial de respeito no pronto-socorro ou na enfermaria.
Cola comigo!
Primeiro de tudo: o que é o pericárdio?
O pericárdio é uma saco fibro-seroso de dois folhetos com um espaço entre as camadas, o espaço pericárdico. Ele envolve o coração e as raízes dos grandes vasos.
O folheto interno é chamado de visceral, formado por colágeno e células mesoteliais, e o externo, parietal, acelular e formado predominantemente por colágeno e fibras de elastina. O espaço pericárdico fisiológico contém cerca de 50ml de líquido seroso.
Até aí beleza. Mas para que serve o pericárdio?
De todas as funções desempenhadas pelo pericárdio, desde a manutenção do coração numa posição relativamente constante no tórax, a barreira contra infecções, a lubrificação dos folhetos e a modulação do tônus coronariano, a que vai nos interessar mais aqui hoje é a função mecânica como restritor do volume cardíaco.
Eu acabei de te contar (e você já sabia), que o principal componente do folheto parietal do pericárdio é colágeno. O colágeno funciona como um elástico, a grosso modo. Isso quer dizer que, abstraindo o pericárdio como um “saco elástico”, ele tem um grau de complacência… mas só até certo ponto.
Qual é esse ponto? Algo próximo ao limite superior do volume cardíaco fisiológico. Faz sentido, se pensar que um aumento tanto de volume quanto de pressão dentro das câmaras ao longo do tempo causa modificação da arquitetura cardíaca, e uma variação abrupta vai causar descompensação, justamente pela falta de tempo pra adaptação.
Esse último conceito é essencial pra entender algumas patologias como infarto de VD, insuficiência mitral aguda e o tamponamento cardíaco. Mas não é delas que falaremos hoje.
Pericardite e suas possibilidades
O tema de hoje é a pericardite constritiva. Porém, antes de entrarmos mais a fundo no assunto, vale saber que essa doença é apenas um dos tipos de pericardite. Qualquer manifestação da pericardite ocorre em função da inflamação das camadas pericardiais. Mas se é assim, como diferenciar os tipos desse problema?
Bom, uma importante análise deve ser feita na hora de classificar as pericardites. É possível separá-las por meio dos sintomas, podendo ser aguda, crônica ou periódica, de acordo com a frequência da aparição de sinais. Também, há uma diferenciação levando em consideração as causas da doença, isto é, porque ela afeta a saúde humana e o que ela causa no pericárdio. E aí que se encaixa a pericardite constritiva, que leva esse nome justamente pois está associada a um engrossamento das camadas do pericárdio, as quais começam a constringir o coração dentro da cavidade torácica.
Pericardite constritiva: adeus elasticidade, olá carapaça!
Numa visão simplificada, podemos dizer que a pericardite constritiva é a transformação da estrutura colagenosa e elástica do saco pericárdico numa estrutura fibrosa e por vezes calcificada, que pode ou não apresentar espessamento.
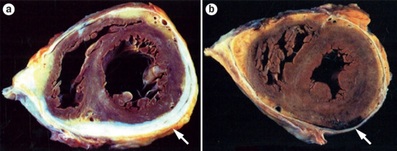
A causa idiopática ainda é nossa campeã nas etiologias, seguida de perto por causas pós-infecciosas, como tuberculose e pericardite purulenta. Outros fatores de risco que devem acender uma luz vermelha para o diagnóstico são: história de radiação torácica (paciente com história de neoplasia de mama ou linfoma que foram submetidos a radioterapia, por exemplo), doenças do tecido conjuntivo, história de cirurgia cardiovascular ou pericardite prévia.
Entender a fisiopatologia da pericardite constritiva fica bem tranquilo depois que você já entendeu a fisiologia normal do pericárdio. A base da sintomatologia é o reflexo da perda completa da complacência pericárdica — agora uma verdadeira carapaça fibrosa — que passa a restringir um volume abaixo do fisiológico, isto é, o momento do enchimento ventricular (diástole), é abruptamente interrompido por um pericárdio que simplesmente não estica nada. E pra um coração restrito, até o volume fisiológico se torna um excesso. E nós sabemos que esse excesso de volume se traduzirá em congestão, e teremos uma clínica de insuficiência cardíaca direita.
Com essa informação, sem eu precisar te dizer, você é capaz de descrever os sintomas de um paciente com pericardite constritiva.

Como a doença crônica que é, a evolução natural da patologia se inicia com sintomas de congestão inespecíficos. Portanto, fique atento a sintomas como edema de membros inferiores e dor abdominal pela distensão da cápsula de Glisson. Esse quadro insidioso, sem tratamento adequado pode evoluir para cirrose cardíaca, anasarca e caquexia. Como uma insuficiência direita gerando uma esquerda (porque na prática é o que acontece mesmo), teremos dispneia, tosse e ortopneia.
Mas calma. Imagine esse paciente no seu pronto-socorro. Como você diferencia esse quadro de um paciente cirrótico terminal ou uma insuficiência cardíaca descompensada?
Meu irmão, você não diferencia.
Pulso venoso jugular: o pulo do gato
Para entender o exame físico, você precisa pensar na pericardite constritiva como uma restrição da entrada de volume nas câmaras cardíacas, com consequente congestão à montante. Por isso, alterações como aumento do pulso venoso jugular, sinal de Kussmaul e pulso paradoxal podem ser encontrados. Vamos destrinchá-los agora e falar sobre alterações da ausculta cardíaca que valem a pena ser mencionados.
O que é o pulso venoso jugular?
Por definição, o pulso venoso jugular é uma reflexão das pressões do coração direito. Ele é avaliado na veia jugular interna preferencialmente à direita, é visível e não palpável (inclusive ele colapsa à palpação), e pode ser alterado pelo decúbito do paciente e pelos movimentos respiratórios. Na pericardite constritiva é observado tanto um aumento do pulso venoso jugular (lembra da restrição de volume e aumento pressórico nas câmaras direitas?) quanto uma alteração da dinâmica do pulso na respiração.
A essa alteração dinâmica damos o nome de sinal de Kussmaul. E bicho, se tem uma coisa que você precisa lembrar do exame físico de um paciente com pericardite constritiva, é esse sinal. Então vem comigo:
Pense no fisiológico pra começar, sempre. Na inspiração, a pressão dentro da caixa torácica diminui, e ele atua “sugando” o sangue para o coração direito, aumentando o retorno venoso. E se ele está “sugando” a jugular, a tendência dela na inspiração é colabar. Tranquilo até aqui?
O sinal de Kussmaul é justamente o contrário do que acontece. E por quê? Porque a carapaça do pericárdio restringe o enchimento ventricular direito, então não tem ninguém pra “sugar” a jugular. Pelo contrário, a respiração aumenta ainda mais a pressão jugular, gerando uma turgência inspiratória que não deveria acontecer. Ao invés de esvaziar, ela enche ainda mais.
Agora, pra entender o pulso paradoxal — que não é tão paradoxal assim, mas uma exacerbação de um fenômeno que já acontece, — você precisa entender um conceito relativamente simples: quando ocorre o enchimento das câmaras direitas, existe um certo “abaulamento” septal que reduz momentaneamente o diâmetro do ventrículo esquerdo, produzindo uma redução volumétrica e por consequência, uma redução leve da PA sistólica. Isso é normal.
Então no pulso paradoxal acontece o contrário e a pressão aumenta? NÃO!
E é por isso que ele não é paradoxal coisa nenhuma. Na pericardite constritiva, pelo efeito carapaça, o ventrículo esquerdo tem uma depleção volumétrica ainda maior, porque além do septo se jogar pro lado dele pela distensão do lado direito na inspiração, ele não tem espaço do lado da parede livre porque o pericárdio tá segurando ele ali. Resultado? A pressão sistólica cai ainda mais.
Chamamos pulso paradoxal a redução de mais de 10mmHg na pressão sistólica no momento da inspiração e ela ocorre em cerca de um terço dos pacientes com pericardite constritiva.




E fechando a rodada do exame físico com um pouco de semiologia cardíaca, nosso achado mais notável é o knock pericárdico (ou ruído pericárdico); é um som protodiastólico auscultado principalmente no ápice cardíaco, ocorrendo um pouco antes da B3. O knock pericárdico reflete a parada abrupta do enchimento de um ventrículo que não tem pra onde se dilatar pra comportar mais volume porque está sendo abraçado por um pericárdio calcificado.
Quais exames detectam pericardite constritiva?
Diante da suspeita de pericardite constritiva, podemos lançar mão de exames iniciais como o ECG, que não terá achados típicos da doença, podendo apresentar redução da voltagem eoutras alterações inespecíficas, a radiografia de tórax, que pode apresentar aumento da área cardíaca, congestão pulmonar, e principalmente calcificação pericárdica, que auxilia demais na suspeita, pena que nem sempre tá presente.
Inclusive, se você ainda tem dúvidas sobre a interpretação de um ECG, sugiro dar uma olhada no nosso e-book gratuito ECG Sem Mistérios, que conta tudo o que todo médico precisa saber sobre esse exame, incluindo as 5 principais etapas na hora da análise sistemática de um ECG.
E se você quer se aprofundar ainda mais no assunto e se tornar um especialista, não deixe de se inscrever no nosso curso de ECG. Com ele, você vai aprender a interpretar qualquer eletrocardiograma de forma descomplicada e ainda entender como esse tema é cobrado nas principais provas de residência médica.
Está esperando o que? Se inscreva agora e se torne um especialista em ECG!
Voltando ao nosso tema…
Outras imagens podem ser obtidas a partir de tomografia computadorizada ou ressonância magnética, mas antes de tudo, a avaliação ecocardiográfica é essencial.
E o entendimento dos achados ecocardiográficos fica fácil depois que a gente já dominou a fisiopatologia da doença, porque o papel do eco aqui vai ser só mostrar o que a gente já sabe que acontece. Mas vamos de novo? Bora repassar os achados de imagem da pericardite constritiva:
- Aumento da espessura e/ou calcificação pericárdica;
- Deslocamento abrupto septal durante a diástole (“bounce” — aquele movimento quando tá chegando volume no ventrículo direito e ele tem que fazer alguma coisa pra acomodar ele, então joga o septo pra cima do ventrículo esquerdo);
- Congestão venosa — das veias cava, jugulares, veias hepáticas;
- Pode haver uma abertura precoce da valva pulmonar (afinal, o ventrículo direito tá cheio de volume e não tem pra onde correr com ele, pra algum lugar ele tem que ir);
- Pode haver aumento biatrial.

Diagnósticos diferenciais
Por tudo que foi discutido até aqui, você já consegue entender onde buscar os diagnósticos diferenciais de pericardite constritiva. E como em grande parte da clínica médica — se não toda ela — uma anamnese e exame físico bem feitos vão te levar a um caminho relativamente tranquilo pra excluir os outros diagnósticos, como insuficiência cardíaca restritiva e doença hepática crônica.
Com relação ao tamponamento cardíaco, outro espectro importante das doenças do pericárdio, além da história, o exame físico e avaliação do estado hemodinâmico do paciente — consideravelmente pior no tamponamento — vão te guiar com tranquilidade em uma ou outra direção. Sem mistério, certo? Falando nisso, você pode ver aqui mesmo no blog outras postagens a respeito de doenças do pericárdio, pra fechar a conta e colocar o assunto no bolso.
E como eu faço o tratamento da pericardite constritiva?
O tratamento definitivo da pericardite constritiva é a pericardiectomia. Mas peraí. Vamos avaliar alguns cenários.
O paciente que pode chegar no pronto socorro pra você tem dois perfis: ou ele vai apresentar queixas relacionadas à congestão, ou queixas referentes à redução do débito cardíaco, como cansaço aos esforços e dispneia.
Inicialmente você vai tratar esse paciente como uma insuficiência cardíaca descompensada perfil B ou C. Resolvida a descompensação, com um bom exame físico e anamnese você acessa a causa, e chegando na pericardite constritiva, sua avaliação de tratamento passa pelo seguinte aspecto: a gente tá falando de um paciente “crônico” com sinais de insuficiência avançada (anasarca, caquexia cardíaca, disfunção hepática, fibrilação atrial)?
Se a resposta for não, e o paciente estiver hemodinamicamente estável, a terapia medicamentosa, com AINEs e Colchicina, pode ser realizada. Corticosteroides e imunomoduladores podem fazer parte do arsenal terapêutico principalmente em pacientes com pericardite refratária. A falta de resposta ao tratamento clínico indica proposta cirúrgica se o paciente tiver status.
Agora, se a resposta for sim, a próxima pergunta a ser feita será necessariamente a respeito do status clínico do paciente pra suportar um procedimento cirúrgico. Pacientes com doença avançada não têm benefício na abordagem cirúrgica e deverão ser submetidos a tratamento paliativo com diureticoterapia e restrição de sódio.
A pericardiectomia é o procedimento de escolha, feita por esternotomia mediana ou toracotomia no 5º EICE, com excisão radical do pericárdio parietal e avaliação posterior do visceral, que será ressecado se estiver acometido.
O prognóstico desses pacientes dependerá de fatores como idade, etiologia da pericardite constritiva, comorbidades associadas. Preditores de mau prognóstico independentes foram a classe do NYHA, disfunção renal, doença coronariana associada, hipertensão pulmonar, entre outros.
Enfim, é isso!
Por hoje é só, tropa! Espero que vocês tenham curtido e que tenha dado pra simplificar um pouco o assunto. Fiquem atentos para as próximas semanas, sem moscar e perder os próximos capítulos!
Enquanto isso, que tal dar uma olhada no nosso Guia de Prescrições? Com ele, você vai estar muito mais preparado para atuar em qualquer sala de emergência do Brasil!
Pra quem quer acumular mais conhecimento ainda sobre a área, o PSMedway, nosso curso de Medicina de Emergência, pode ser uma boa opção. Lá, vamos te mostrar exatamente como é a atuação médica dentro da Sala de Emergência!
Valeu, tamo junto!

Anna Clara Almeida
Nascida em 92 no interior do Rio de Janeiro, cria de São Paulo. Formada pela Unicamp em 2016 e especialista em Clínica Médica pela mesma instituição em 2020. O estudo e o esforço são as forjas que transformam talento em habilidade.
Você também pode gostar





