Urgências e emergências hipertensivas: conceitos, tratamento
Frequentemente, recebemos nos plantões pacientes com a pressão arterial (PA) acima de 140×90 mmHg. Mas será que todos os pacientes necessitam de intervenção de emergência? Nessa postagem iremos definir os conceitos de urgências e emergências hipertensivas, pseudocrise hipertensiva e ensinar o manejo das mais comuns.
Primeiramente, definimos arbitrariamente emergência hipertensiva uma PAD (pressão arterial diastólica) > 120 mmHg associado a lesão de órgão alvo aguda e progressiva, enquanto urgência hipertensiva define-se como PAD > 120 mmHg, porém sem lesão de órgão alvo.
O que você vai ver nos seus plantões é que há paciente com lesão de órgão alvo com PAD < 120 mmHg e pacientes com PAD > 120 mmHg sem lesão de órgão alvo, isso explica-se pela autorregulação do paciente hipertenso crônico, e está aí o segredo, a individualização sempre.
Antes de falarmos sobre as principais urgências e emergências hipertensivas, o que acha de conferir o nosso guia completo de Manejo da crise hipertensiva? No nosso e-book, você vai aprender a diferenciar urgências de emergências hipertensivas e a manejar as principais etiologias de crise hipertensiva. Faça já o download gratuito clicando AQUI.
Principais urgências e emergências hipertensivas
- Cerebrovasculares:
– Encefalopatia hipertensiva;
– Hemorragia intracerebral;
– Hemorragia subaracnóidea;
– AVE isquêmico. - Cardiocirculatórias:
– Dissecção aguda de aorta;
– Edema agudo de pulmão hipertensivo;
– Síndrome coronariana aguda;
– HAS acelerada maligna (retinopatia e microangiopatia). - Renais:
– LRA rapidamente progressiva;
– Crise renal esclerodérmica;
– Glomerulonefrite aguda. - Crises adrenérgicas graves:
– Crise do feocromocitoma;
– Dose excessiva de drogas ilícitas (cocaína, crack, LSD). - Hipertensão na gestação:
– Eclâmpsia;
– Pré-eclâmpsia grave;
– Síndrome “HELLP”;
– Hipertensão grave em final de gestação.
A pseudocrise hipertensiva se caracteriza por pacientes hipertensos crônicos ou com descargas adrenérgicas devido dor, ansiedade, crise de pânico, medo, entre outras, porém sem lesão de órgão alvo e que chegam no departamento de emergência com PA aumentada.
Esses pacientes devem receber medicações para tratar a causa principal (analgésicos, ansiolíticos), não devendo ser prescrito medicação anti-hipertensiva.
No geral, tratamos as emergências hipertensivas com anti-hipertensivos endovenosos, sendo o principal o nitroprussiato de sódio (famoso “Nipride”®️*), um vasodilatador arterial e venoso, porém cada patologia tem sua droga de escolha.
Devemos ter em mente uma queda de 20-25% de PA na primeira hora, objetivando PA 160×110 mmHg entre a segunda e a sexta hora e de 135×85 mmHg com 24-48h de tratamento, em geral.
Acidente Vascular Cerebral
No tratamento pressórico do acidente vascular cerebral isquêmico (AVCI) devemos dividir em quem vai e quem não vi ser submetido a trombólise.
Nos pacientes que não serão submetidos a trombólise devemos tolerar uma PA de até 220×120 mmHg (o que chamamos de hipertensão permissiva), para perfusão da chamada área de penumbra.
Já nos que serão, a PA tolerada é até de 180×105 mmHg, devido o risco de transformação hemorrágica. A droga de escolha para o controle pressórico em ambos os casos é o nitroprussiato de sódio, podendo usar o labetalol se PAD entre 120 – 140 mmHg.
Síndrome Coronariana Aguda
Na síndrome coronariana aguda ocorre estímulo do sistema nervoso simpático devido reflexo do miocárdio isquêmico, ocasionando aumento da frequência cardíaca e da resistência vascular periférica, aumentando assim o consumo de oxigênio pelo miocárdio e piorando a isquemia tecidual.
A droga de escolha caso emergência hipertensiva é a nitroglicerina (o “Tridil”®️*), um vasodilatador predominantemente venoso e das artérias epicárdicas, que em doses mais elevadas também pode dilatar o leito arterial. O nitroprussiato de sódio está contraindicado nas SCAs devido ao mecanismo de roubo de fluxo causado pela vasodilatação generalizada dos vasos coronarianos de resistência.
O betabloqueador está indicado se não houver sinais de insuficiência cardíaca, evidência de baixo débito, aumento do risco de choque cardiogênico ou outras contraindicações ao bloqueio beta.
Edema agudo de pulmão
Em geral ocorre no contexto da descompensação da insuficiência cardíaca, porém um terço dos pacientes tem função ventricular esquerda preservada. Devemos pensar em outras causas, como arritmias e síndrome coronariana aguda (lembrar a importância de sempre pedir ECG na entrada).
Esses pacientes na entrada da sala de emergência estão francamente dispneicos, sudoreicos, ansiosos e com a PA aumentada. A ausculta pulmonar clássica são os estertores crepitantes até ápice, porém não é necessário para o diagnóstico, sempre pensando no componente hipervolêmico, mas também no hipertensivo.
Rapidamente devemos introduzir o nitroprussiato de sódio, com redução gradual da PA como explicado anteriormente, associado a VNI (ventilação não invasiva), furosemida na dose de 0,5 a 1 mg/kg (um diurético de alça que também causa venodilatação, diminuindo a pré carga do VD e do VE) e morfina (diminui a pré-carga e a sensação de dispneia). A morfina não deve ser usada rotineiramente, devendo seu uso ser individualizado.
Infelizmente alguns pacientes não respondem às medidas e podem necessitar de intubação orotraqueal e ventilação mecânica. Caso seja necessário, você precisa estar pronto para fazer isso, então, se você ainda tem receio de intubar, dá uma olhada no nosso Guia Rápido da Intubação Orotraqueal, que é gratuito e traz informações que todo médico deve saber para ter segurança ao realizar uma IOT.
Dissecção aguda de aorta
Temos um post inteiro sobre dissecção de aorta, mas vamos falar brevemente dela por aqui pois é importante que você tenha essa noção. Mas não deixa de conferir o outro post quando terminar por aqui!
Em todo caso, continuando: a dissecção aguda de aorta é uma súbita ruptura da camada íntima da aorta, criando uma “falsa luz” no vaso.
Para classificarmos a dissecção aguda de aorta classicamente utilizamos a Classificação de Stanford e de DeBakey:
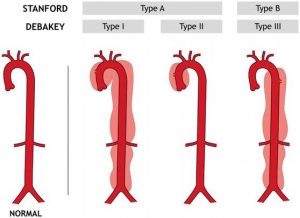

Classificação de Stanford:
– Tipo A: Comprometimento da aorta ascendente (mais comum)
– Tipo B: Não compromete a aorta ascendente
Classificação de De Bakey:
– Tipo I: Dissecção da aorta ascendente, arco aórtico e aorta descendente
– Tipo II: Dissecção apenas da aorta ascendente
– Tipo III: Dissecção da aorta descendente
– IIIa: restrita a aorta descendente torácica
– IIIb: aorta descendente torácica e aorta abdominal
O paciente normalmente relata dor torácica lancinante, com irradiação para o dorso, associado a sintomas adrenérgicos (palidez cutânea, sudorese, taquicardia). O diagnóstico é feito através da tomografia computadorizada de aorta com contraste, mas também por ecocardiografia transtorácica ou transesofágica, ressonância nuclear magnética ou angiografia.
Uma dica prática e de extrema importância é: sempre que pegar no PS uma dor torácica de forte intensidade associado a um ECG com supra desnivelamento do segmento ST de parede inferior (DII, DIII e AVF), procure sinais clínicos de dissecção de aorta antes de realizar as medicações para síndrome coronariana aguda.
Os principais sinais são: pulsos assimétricos, diferença significativa de PA > 20 mmHg em membros superiores, ausculta de insuficiência aórtica aguda, déficit neurológico focal. Se algum sinal clínico presente, descarte imediatamente dissecção de aorta, pois a realização das medidas para síndrome coronária aguda podem ser fatais.
Para o tratamento sempre devemos associar um beta bloqueador a um vasodilatador parenteral, se emergência hipertensiva. Como opção temos o esmolol (pouco disponível) e a associação metoprolol + nitroprussiato de sódio.
O metoprolol deve ser realizado na dose de 5 mg endovenoso (1 mg por minuto), a cada 3 a 5 minutos, com o máximo de 3 doses (alvo da frequência cardíaca é menor que 60 bpm), sendo que a primeira dose deve ser administrada antes da introdução do nitroprussiato, para evitar vasodilatação e aumento da frequência cardíaca reflexa. A Pressão Arterial Sistólica (PAS) alvo é 120 mmHg e deve ser alcançada em menos de 20 minutos.
Nunca devemos esquecer de tratar a dor do paciente, que é melhor controlada com morfina. Devemos pedir a avaliação cirúrgica com urgência, principalmente se Stanford A, que classicamente tem indicação cirúrgica.
Se você ainda tem dúvidas sobre como interpretar o ECG, sugiro dar uma olhada no nosso e-book gratuito ECG Sem Mistérios, que traz tudo o que você precisa saber sobre a interpretação desse exame, incluindo as 5 principais etapas na hora da análise sistemática de um eletrocardiograma.
Caso você queira se aprofundar ainda mais nesse assunto, sugiro que conheça nosso curso de ECG, que vai te levar do zero ao especialista nesse exame. Ao final do curso você vai conseguir interpretar qualquer eletrocardiograma sem dificuldades. Faça sua inscrição e domine o ECG!
Encefalopatia hipertensiva
Mais uma das urgências e emergências hipertensivas, a encefalopatia corre quando a Pressão Arterial Média (PAM) ultrapassa o limite de autorregulação do fluxo cerebral, levando a hipoperfusão cerebral e aumento da permeabilidade vascular, com extravasamento do líquido para o interstício.
Em indivíduos normotensos normalmente só ocorre com PAM > 130 mmHg, ocorrendo com pressões maiores em indivíduos previamente hipertensos.
O quadro clínico é marcado por cefaleia, alteração do nível de consciência e edema de papila (tríade clássica). Outros sintomas podem coexistir, como náuseas e vômitos, crises convulsivas, letargia, etc.
A tomografia de crânio é mandatória para descartar outras doenças, além de sugerir o diagnóstico -> síndrome da leucoencefalopatia posterior.
Como tratamento desse paciente, se disponível, podemos usar o labetalol e o esmolol, porém ambos são difíceis de encontrar, portanto usamos o nitroprussiato de sódio.
O objetivo é diminuir a PAM entre 10 a 20% na primeira hora de tratamento, pois uma queda abruta da PA, principalmente em hipertensos de longa data, pode causar isquemia cerebral por redução do fluxo cerebral.
No primeiro dia, o objetivo é baixar 25% da PAM. Além disso, todo o manejo clínico é importante: anticonvulsivantes se ocorrer crise convulsiva, correção de distúrbios hidroeletrolíticos, controle térmico e glicêmico.
Urgência Hipertensiva
Retomando o tema sobre urgências e emergências hipertensivas, temos uma PAD > 120 mmHg, porém sem lesão de órgão alvo, ou seja, não há risco iminente de morte. Para o tratamento podemos utilizar medicações via oral, sendo o mais usado o captopril (IECA), com o controle pressórico realizado paulatinamente, em 24 horas, e o paciente sendo encaminhado para retorno ambulatorial precoce, em até 7 dias.
E aí? Mais seguro sobre as urgências e emergências hipertensivas?
Urgências e emergências hipertensivas são mesmo um tema complexo e desafiador no dia a dia do médico, mas esperamos ter te dado um pouco mais de confiança no que diz respeito ao manejo de cada uma!
Quer saber mais sobre temas ligados à Medicina de Emergência? Então dá uma olhada nesses links aqui embaixo!
Se quer tirar dúvidas menos específicas, não esquece de dar uma olhada no nosso e-book com tudo o que você precisa saber antes de dar plantão em um lugar novo!
Bons estudos!
* A Medway não recebe nenhum tipo de incentivo financeiro da indústria farmacêutica

José Roberto
Paulista, nascido em 89. Médico graduado pela Universidade de Santo Amaro (UNISA), formado em Clínica Médica pelo HCFMUSP, Cardiologista e especialista em Aterosclerose pelo InCor-FMUSP. Experiência como médico assistente do Pronto-Socorro do InCor-FMUSP.
Você também pode gostar






